Как лечить легкие после пневмонии: советы врача
- Как лечить легкие после пневмонии: советы врача
- Связанные вопросы и ответы
- Что такое пневмония
- Какие симптомы могут быть после пневмонии
- Как можно определить, что легкие еще не восстановились после пневмонии
- Какие виды лечения могут помочь восстановить легкие после пневмонии
- Как часто нужно проходить обследование после пневмонии
- Какие виды физических упражнений могут помочь восстановить легкие после пневмонии
- Какие виды диет могут помочь восстановить легкие после пневмонии
- Какие виды лекарств могут помочь восстановить легкие после пневмонии
Как лечить легкие после пневмонии: советы врача
Реабилитация — это не просто период после активной терапии, а обязательный этап лечения воспаления легких любого характера. Только грамотное восстановление функции легких под контролем терапевта, пульмонолога, физиотерапевта и врачей смежных специальностей поможет справиться с последствиями пневмонии.
Специальный комплекс реабилитационных мероприятий нужен для каждого пациента с воспалением легких. Особенно важно позаботиться о грамотном восстановлении в случае, если заболевание протекало в среднетяжелой или тяжелой форме.
Реабилитационный период начинается сразу после устранения возбудителей пневмонии и симптомов активного воспаления.
Основные цели реабилитации:
- восстановить работу органов дыхания;
- дополнительно защитить сердечно-сосудистую, иммунную, нервную, эндокринную системы организма от последствий болезни;
- улучшить общее самочувствие;
- восстановить и поддержать работоспособность;
- вернуть пациента к нормальному образу жизни.
Правильная реабилитация после пневмонии также обеспечивает коррекцию послевирусной астении — общего ослабления организма, утомляемости и сильной усталости, которая сопровождает пациентов даже после устранения воспалительного процесса.
Программу реабилитации разрабатывают для каждого пациента индивидуально. Все зависит от особенностей его физического и психического состояния, симптомов, сопутствующих явлений. Также специалисты следят, чтобы процедуры из курса реабилитации были совместимы между собой.
Важно! Доказано, что раннее начало реабилитационной программы существенно повышает эффективность лечебных мероприятий и закрепляет их терапевтическое действие. Чем раньше после устранения воспалительного очага в легких пациент начнет процедуры по восстановлению, тем меньше у него рисков получить осложнения болезни.
Реабилитация после пневмонии:
- способствует локализации патологического процесса — уменьшению очага изменений в легочной ткани;
- усиливает дренажную функцию бронхиального дерева — облегчает процесс отхождения мокроты;
- устраняет бронхиальную обструкцию — патологическое сужение бронхов;
- избавляет от кашля, одышки, затруднения дыхания и других остаточных явлений пневмонии;
- предотвращает прогрессирование образования фиброзной ткани;
- возвращает легким способность насыщать кровь кислородом и выводить избыток углекислого газа;
- нормализует работу межреберных мышц;
- улучшает обмен веществ;
- восполняет дефициты витаминов, минералов, микроэлементов;
- предотвращает повторное заражение или развитие других болезней легких;
- укрепляет иммунитет.
В комплексной программе реабилитации после пневмонии могут принимать участие также психотерапевты, врачи ЛФК, диетологи. Подбор участников мультидисциплинарной команды происходит индивидуально.
Реабилитация может происходить в условиях отделения физиотерапии, реабилитационного центра или санатория.
Связанные вопросы и ответы:
Вопрос 1: Как определить, что легкие нуждаются в восстановлении после пневмонии
Ответ: Врач может определить, что легкие нуждаются в восстановлении после пневмонии, используя различные методы диагностики, такие как рентгенография, компьютерная томография и лабораторные анализы. Также врач может обратить внимание на симптомы, такие как кашель, затруднение дыхания и одышка, которые могут указывать на воспаление легких.
Вопрос 2: Какие методы лечения могут быть использованы для восстановления легких после пневмонии
Ответ: Методы лечения для восстановления легких после пневмонии могут включать в себя антибиотики для уничтожения бактерий, которые вызвали пневмонию, а также лекарства, которые могут уменьшить воспаление и улучшить дыхание. Кроме того, пациент может потребоваться дыхательная терапия, которая поможет улучшить дыхательные функции и облегчить кашель.
Вопрос 3: Как долго может длиться процесс восстановления легких после пневмонии
Ответ: Продолжительность процесса восстановления легких после пневмонии может варьироваться в зависимости от тяжести заболевания и индивидуальных особенностей пациента. Обычно процесс восстановления занимает несколько недель, но иногда может длиться месяцы.
Вопрос 4: Можно ли предотвратить развитие пневмонии и ухудшение состояния легких
Ответ: Да, можно предпринять меры для предотвращения развития пневмонии и ухудшения состояния легких. Важно соблюдать правила гигиены, соблюдать дистанцию при общении с больными, соблюдать правила личной гигиены, такие как частое мытье рук, и соблюдать здоровый образ жизни, включая здоровую диету, регулярную физическую активность и отказ от вредных привычек, таких как курение.
Вопрос 5: Как можно улучшить дыхательные функции после пневмонии
Ответ: Для улучшения дыхательных функций после пневмонии можно использовать различные методы, такие как дыхательная терапия, специальные упражнения для легких, а также правильное дыхание и позиционирование тела. Важно также соблюдать режим отдыха и питания, чтобы улучшить общее состояние организма.
Вопрос 6: Можно ли полностью восстановить легкие после пневмонии
Ответ: Восстановление легких после пневмонии зависит от тяжести заболевания и индивидуальных особенностей пациента. В некоторых случаях легкие могут восстановиться полностью, но в других случаях могут оставаться хронические нарушения дыхательных функций. Важно соблюдать режим лечения и следить за состоянием здоровья, чтобы предотвратить возникновение осложнений.
Вопрос 7: Как можно помочь пациенту, который страдает от пневмонии и ухудшения состояния легких
Ответ: Чтобы помочь пациенту, который страдает от пневмонии и ухудшения состояния легких, важно обеспечить ему уход и поддержку. Пациенту необходимо следовать рекомендациям врача, принимать лекарства и проходить лечение. Кроме того, можно предложить ему дыхательную терапию, специальные упражнения для легких и правильное дыхание, чтобы улучшить дыхательные функции.
Вопрос 8: Какие меры предосторожности следует предпринять, чтобы избежать пневмонии и ухудшения состояния легких
Ответ: Чтобы избежать пневмонии и ухудшения состояния легких, следует соблюдать правила гигиены, соблюдать дистанцию при общении с больными, соблюдать правила личной гигиены, такие как частое мытье рук, и соблюдать здоровый образ жизни, включая здоровую диету, регулярную физическую активность и отказ от вредных привычек, таких как курение. Важно также соблюдать режим отдыха и питания, чтобы улучшить общее состояние организма.
Что такое пневмония
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен.
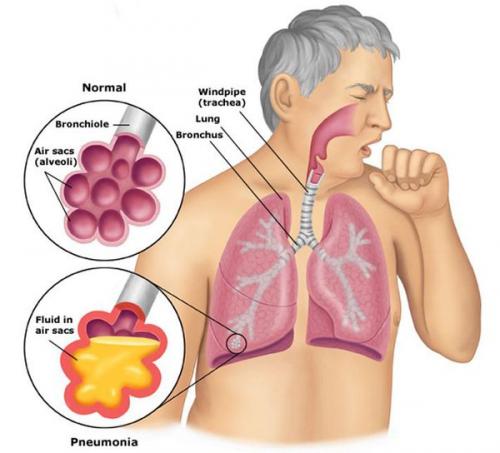 Альвеолы в норме и при пневмонии
Альвеолы в норме и при пневмонии
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей.
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae) ;
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
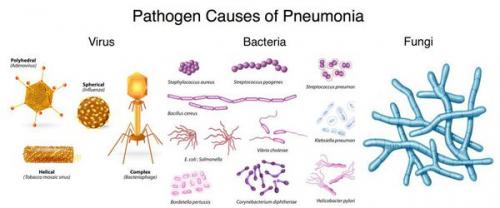 Возбудители внебольничной пневмонии
Возбудители внебольничной пневмонии
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
- дети до двух лет;
- люди старше 65 лет.
К другим факторам риска относятся:
- лечение в больнице;
- хронические заболевания — астма , хроническая обструктивная болезнь легких (ХОБЛ) или болезни сердца;
- ослабленная иммунная система — высокому риску подвержены пациенты с ВИЧ , а также люди, перенёсшие трансплантацию органов, получающие химиотерапию или длительно принимающие стероиды;
- курение.
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания.
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
Какие симптомы могут быть после пневмонии
После завершения курса терапии воспаления легких пациентов часто беспокоит кашель с трудно отхаркивающейся мокротой. Для лечения кашля после пневмонии пульмонологи клиники терапии используют эффективные лекарственные препараты, физиотерапевтические процедуры и лечебную физкультуру.
Наиболее мучительным бывает сухой непродуктивный кашель, отмечающийся у большинства пациентов после пневмонии. Он может сохраняться несколько дней, но в некоторых случаях продолжается и в течение более длительного периода времени. Часто его причиной являются ателектазы, фиброз легочной ткани. Сухой непродуктивный кашель отмечается также при хронических воспалительных и аллергических заболеваниях верхних дыхательных путей, бронхиальной астме.
Выяснение причин, по которым после пневмонии в течение продолжительного времени сохраняется кашель, представляет большие трудности.
Пациентам, которых беспокоит кашель после воспаления легких, выполняют следующие инструментальные исследования:
- рентгенографию органов грудной клетки;
- исследование функции внешнего дыхания;
- компьютерную томографию органов грудной клетки;
- трахеобронхоскопию.
Уточнить причину возникновения кашля позволяет эзофагогастродуоденоскопия, эхокардиография, рентгенологические исследования пазух носа.
В зависимости от характера отделяемого различают следующие виды кашля:
- сухой без выделений;
- с гнойной мокротой;
- со слизистой мокротой;
- с наличием кровянистых прожилок.
Наиболее характерными признаками пневмонии считаются:
- кашель, часто сопровождаемый болевыми ощущениями в области грудной клетки;
- затрудненное дыхание (больному тяжело сделать глубокий вдох);
- появление одышки;
- повышение температуры тела;
- бледность кожных покровов.
Симптомы пневмонии могут маскироваться под простуду. Если такие признаки не проходят в течение недели или состояние улучшается ненадолго, то можно предположить, что у больного развивается воспаление легких.
В некоторых случаях пневмония протекает без кашля. Это очень опасно, поскольку организм не очищается от слизи и мокроты. Кашель служит сигналом о возникновении воспаления в верхних дыхательных путях.
Когда кашель несильный, больные пытаются сами лечить его, при этом они не обращаются за профессиональной медицинской помощью. Это очень опасно, так как неправильное лечение может усугубить течение болезни, привести к тяжелым осложнениям и перевести заболевание в хроническую форму.
При непродуктивном кашле назначают препараты, способствующие восстановлению физико-химических свойств мокроты и улучшающие дренажную функцию бронхов.

Как можно определить, что легкие еще не восстановились после пневмонии
Фиброз легкого (пневмосклероз) является необратимым изменением и его можно сравнить с послеоперационным рубцом, который остается после любого кожного разреза. Неправильное лечение, неадекватная реакция иммунной системы конкретного человека приводит к развитию фиброза легкого. В некоторых случаях данный фиброз постоянно прогрессирует даже после уже давно вылеченной вирусной пневмонии – это так ваш иммунитет сам уничтожает легочную ткань, так как он начал считать ее чужеродной во время борьбы с вирусной инфекцией.
Если фиброз прогрессирует, то лечение необходимо проводить у пульмонологов. Они выставят диагноз «идиопатический фиброз легкого» и начнут лечить вас путем подавления вашего иммунитета, к примеру, тем же преднизолоном. При этом всем молодым лицам в возрастной группе до 40 лет сразу рекомендуется записаться на трансплантацию легких. В нашей стране ее осуществляют в институте им. Склифософского г. Москве. Там активно вопросами трансплантацией легких занимается д.м.н. Е.А. Тарабрин. Трансплантация легких для наших граждан бесплатна, единственное, необходимо выждать очередь и дождаться подходящих «легких» от донора. В ЕС трансплантацию легких можно осуществить на платной основе за сумму в районе ста тысяч евро.
Если фиброз легких не прогрессирует на протяжении полугода, то ничего опасаться не следует и никакой трансплантации вам не надо – вам просто необходимо проходить реабилитацию. Для этого необходимо приобрести или взять аренду концентратор кислорода, чтоб в домашних условиях обеспечивать жизненно необходимым газом. Имеет смысл обзавестись инвалидной коляской с кислородной подушкой, чтоб получить возможность передвигаться на более-менее значительные расстояния без посторонней поддержки. Все это можно найти в магазинах с товарами для здоровья, таких как «Стар и Млад» в г. Москве https://www.starmlad.ru .
Обеспечивая свой организм кислородом, уменьшая количество приступов одышки вы защитите свое сердце от перегрузки его правых отделов (правого предсердия, правого желудочка), которое отвечает за «перегонку крови через легкие (малый круг кровообращения)». Постепенно оставшиеся здоровые участки легких расширятся, в них увеличится кровоток, и они попросту оттеснят участки фиброза, и вы сами отметите постепенное значительное улучшение самочувствия и увеличение способности переносить физические нагрузки. Если без отмеченной выше поддержки и защиты сердца вы будете себя мучить «тренировками» - вы рискуете получить, если не инфаркт миокарда, то увеличение размеров правых отделов сердца (гипертрофию) с последующей одышкой уже не из-за проблем легких, а из-за того что сердце плохо перекачивает кровь через сами легкие.
Какие виды лечения могут помочь восстановить легкие после пневмонии
Выше мы перечислили ведущие, наиболее опасные и распространенные проблемы, с которыми сталкиваются пациенты, которые перенесли коронавирус в тяжелой форме. Но с постковидным синдромом связаны и другие осложнения:
- Патологии ЦНС, когнитивные нарушения (обусловлены длительным кислородным голоданием, непосредственно вирусным повреждением, образованием тромбов — самым тяжелым осложнением является инсульт);
- Последствия длительного приема лекарств (гормональные нарушения, алопеция (выпадение волос), кальциноз в местах инъекций — визуализируется на КТ);
- Снижение иммунитета;
- Дефицит витаминов, минералов и полезных веществ (следует корректировать с лечащим врачом, поскольку последствия неправильного восстановления могут быть тяжелыми, особенно это касается препаратов железа и кальция);
Влияние коронавируса на головной мозг недостаточно изучено, а обращений пациентов с нарушениями ЦНС, к счастью, зарегистрировано не так много, как осложнений непосредственно на легкие, сосуды и сердце.
Тем не менее врачи предупреждают не только о риске развития инсульта в связи с закупоркой сосудов головного мозга и нарушением кровообращения, но и о возможном ускорении деменции и паркинсонизма в связи с длительным кислородным голоданием.
«Золотым стандартом» обследования в данном случае является МРТ головного мозга. Обследование целесообразно проходить, если у пациента отмечаются головокружение, снижение когнитивной функции и памяти, головные боли, обмороки, эпизоды «выпадения» из действительности.
Как часто нужно проходить обследование после пневмонии
Аршинова Ирина Александровна
Статью проверил кандидат медицинских наук, доцент
Филюк Александр Яковлевич

Воспаление легких — серьезное заболевание, для лечения которого требуется не только прием медикаментов. Чтобы ускорить выздоровление и полное восстановление дыхательной функции, рекомендуется специальный. Что надо делать в период заболевания и какая дыхательная гимнастика после пневмонии действительно поможет?
Упражнения при воспалении легких
Главные правила выполнения упражнений во время болезни:
- при лихорадке, в острой стадии занятия не рекомендуются;
- в период слабости и необходимости соблюдения постельного режима рекомендуют облегченный вариант занятий;
- активная дыхательная гимнастика после пневмонии выполняется, когда острая стадия заболевания позади;
- одно упражнение повторяют 10 раз;
- сначала упражнения выполняют медленно, затем в среднем темпе;
- при выполнении надо измерять пульс: при учащении больше, чем на 10 уд./мин. в сравнении с исходными показателями надо сделать перерыв.
Упражнения для очищения органов дыхания и восстановления их объёма.
- Сделайте медленный глубокий вдох, задержите дыхание. На счет 10 вдохните еще немного и медленно выдыхайте.
- Расслабьтесь, вдыхайте воздух через нос в течение 7 секунд, задержите дыхание на 3-5 секунд, затем выдыхайте через сомкнутые губы. Выдох должен быть с усилием. Старайтесь не надувать щеки!
- Проделайте предыдущее упражнение с напряженным выдохом, добавив звуки: м, ф, с, ш, р. Если делать все правильно, звук будет похож на вибрирующее гудение, а выдыхать станет еще сложнее. За счет продленного выдоха уменьшается спазм стенок бронхов.
Дыхательная гимнастика после пневмонии

Когда самочувствие улучшается, можно и нужно начинать заниматься. Среди вариантов дыхательной гимнастики после пневмонии отмечают методики Стрельниковой, Бутейко, Мюллера и т. д.
Согласно исследованиям ученых, оптимальный выбор — гимнастика «по Стрельниковой», так как результаты данной методики наиболее показательны и выявляются даже лабораторными методиками (анализ крови на рСО2 или напряжение углекислоты в крови).
С каких упражнений по методике А. Н. Стрельниковой стоит начинать выполнять дыхательную гимнастику после пневмонии?
- Лежа на спине в расслабленном состоянии, дышать, замеряя количество вдохов в минуту, добиваясь показателя 40 вдохов-выдохов за 60 секунд. Если пневмония односторонняя, стоит выполнять упражнение, лежа на стороне пораженного легкого. Когда боль при вдохе прекратится, можно переворачиваться для гимнастики на другой бок.
- Лежа или сидя, активно вращать кисти рук то в одну сторону, то в другую.
- Лежа или сидя, делать максимально медленные вдохи и выдохи, одновременно сгибая и разгибая ступни.
- Распрямить спину и шею. Глядя перед собой, наклонить голову вправо и сделать вдох через нос. Возвращая голову в исходное положение, выдыхать медленно через рот. Повторить с другой стороны.
- Стоя, медленно поднимать вверх прямые руки. При максимальном подъеме глубоко вдохнуть, медленно опустить руки и одновременно наклониться вперед.
Пройдите тест
Здоровье ваших легких
Ответив на вопросы теста, вы узнаете, подвержены ли одному из самых распространенных недугов курильщиков — хронической обструктивной болезни лёгких (ХОБЛ).Какие виды физических упражнений могут помочь восстановить легкие после пневмонии
Основная цель ингаляционной терапии – достижение максимального местного терапевтического эффекта в дыхательных путях при незначительных проявлениях системного действия. Ингаляции при пневмонии оказывают следующее действие:
- улучшают дренажную функцию дыхательных путей;
- уменьшают отёк и стимулируют регенерацию;
- снижают активность воспалительного процесса;
- прерывают бронхоспазм;
- воздействуют на местные иммунные реакции респираторного тракта;
- улучшают микроциркуляцию слизистой оболочки дыхательных путей.
При пневмонии можно делать ингаляции, учитывая состояние пациента, показания и противопоказания.
Наиболее распространёнными видами ингаляций являются:
- паровые;
- тепловлажные;
- влажные;
- масляные;
- воздушные;
- ультразвуковые.
Наиболее доступными физиотерапевтическими процедурами являются паровые ингаляции. Их проводят с помощью паровых ингаляторов. Процедуры показаны пациентам с острыми и хроническими заболеваниями носовой полости, среднего уха, горла, острыми и хроническими заболеваниями трахеи и бронхов. Их делают при острых респираторных заболеваниях и гриппе, профессиональных заболеваниях органов дыхания. Противопоказаниями к паровым ингаляциям являются тяжёлые формы туберкулёза, пневмония, плеврит, кровохарканье, артериальная гипертензии, ишемическая болезнь сердца, гипертрофия и полипоз слизистых оболочек дыхательных путей.
При выполнении влажных ингаляций лекарственное вещество с помощью портативного ингалятора распыляется и вводится в дыхательные пути без предварительного подогрева. Их делают с целью предупреждения высыхания слизистой оболочки трахеобронхиального дерева в условиях длительной искусственной вентиляции, для купирования отёка дыхательных путей, предупреждения бронхоспастической реакции, связанной с физической нагрузкой, гигиены дыхательных путей при наличии трахеостомы. Паровые ингаляции применяют в качестве симптоматической терапии заболеваний верхних дыхательных путей.

Тепловлажные ингаляции вызывают покраснение слизистой оболочки дыхательных путей, подавляют упорный кашель, разжижают мокроту, ускоряют эвакуацию слизи, улучшают дренирующую функцию бронхов. Процедуры делают пациентам, страдающим подострыми и хроническими заболеваниями носа, горла и среднего уха, острыми и хроническими заболеваниями бронхов и трахеи. Они показаны при абсцессе лёгкого, бронхиальной астме, пневмосклерозе, профессиональных заболеваниях органов дыхания, гриппе и острых респираторных заболеваниях.
Масляные ингаляции основаны на распылении подогретых различных масел, которые обладают трофическим, восстановительным и бронхопротективным действием. Их применяют для лечения и профилактики острого воспаления слизистых дыхательных путей, при набухании и утолщении слизистых оболочек, неприятных ощущениях сухости гортани или в носу. Противопоказаниям являются нарушение дренажной функции бронхов и работа на производствах с большим количеством мелкой пыли.
Воздушные ингаляции проводятся путём распыления находящихся в баллончике лекарственных веществ легко испаряющимся газом или сжатым воздухом. Показаниями являются:
- подострые и хронические заболевания трахеи и бронхов;
- выраженный отёк;
- пневмония в стадии выздоровления;
- бронхиальная астма;
- профессиональные заболевания бронхов и лёгких;
- состояния после операции на лёгких, сопровождающиеся гнойными осложнениями.
Во время ультразвуковых ингаляций жидкость разбивается на мелкие частицы при помощи ультразвука или механических колебаний ультравысокой частоты. Ультразвуковые ингаляции являются эффективным средством лечения абсцесса лёгкого, пневмосклероза, пневмонии в фазе выздоровления, профессиональных заболеваний лёгких.
Какие виды диет могут помочь восстановить легкие после пневмонии
Повторная пневмония характеризуется возвращением симптомов заболевания, хотя предыдущие еще не регрессировали. Такое состояние может повторяться неделя за неделей в течение 1-2 лет.
Рецидив данной патологии объясняется тем, что патогенный микроорганизм не полностью уничтожается иммунной системой, и при снижении иммунитета бактерии вновь набирают силу, а симптомы появляются повторно.
Основными возбудителями повторного воспаления легких являются вирусы гриппа, пневмококк, золотистый стафилококк, аэробные грамположительные бактерии (кишечная палочка, протей), анаэробная инфекция (синегнойная палочка).
Рецидивирующую пневмонию следует отличать от реинфекции, суперинфекции и коинфекции.
Реинфекция – характеризуется появлением симптомов заболевания после полного его излечения. Заражение происходит тем же возбудителем или немного мутированной его формой. Реинфицирование происходит вследствие того, что при первом эпизоде болезни в организме не выработался достаточный иммунитет или он был непродолжительный.
Суперинфекцией называется присоединение к патогенной бактерии или вирусу, вызвавшим заболевание, иного микроорганизма. Это приводит к усугублению заболевания, появлению резистентности к антибиотикам. В пример можно привести присоединение бактериальной инфекции к гриппозной пневмонии и возникновение смешанной инфекции.
Термин «коинфекция» подразумевает под собой наличие у больного двух разных и не зависимых друг от друга заболеваний, которые при этом ухудшают общее состояние. Например, воспаление легких, протекающее на фоне сахарного диабета, клинически переносится намного тяжелее и хуже поддается лечению.
Виды диет для восстановления легких после пневмонии
После перенесенной пневмонии важно следить за своим рационом питания, чтобы помочь легким восстановиться и предотвратить повторное развитие заболевания. Ниже приведены некоторые виды диет, которые могут помочь:
1. Диета с высоким содержанием белка
Белок необходим для восстановления тканей легких и укрепления иммунной системы. Включите в свой рацион продукты с высоким содержанием белка, такие как:
- Мясо (курица, индейка, говядина)
- Рыба (лосось, треска, макрель)
- Яйца
- Молочные продукты (молоко, сыр, йогурт)
- Бобовые (фасоль, чечевица, горох)
2. Диета с высоким содержанием витаминов и минералов
Витамины и минералы необходимы для поддержания здоровья легких и иммунной системы. Включите в свой рацион продукты, богатые:
- Витамином C (цитрусовые, клубника, шпинат)
- Витамином E (орехи, семена, авокадо)
- Витамином A (морковь, сладкий картофель, тыква)
- Кальцием (молочные продукты, листовая зелень, орехи)
- Железом (мясо, рыба, бобовые)
3. Диета с высоким содержанием антиоксидантов
Антиоксиданты помогают защитить легкие от повреждений и воспалений. Включите в свой рацион продукты, богатые:
- Полифенолами (чая, кофе, шоколад)
- Каротиноидами (морковь, сладкий картофель, тыква)
- Флавоноидами (цитрусовые, яблоки, виноград)
4. Диета с низким содержанием сахара и жира
Сахар и жир могут способствовать воспалениям и повреждениям легких. Ограничьте потребление:
- Сахара (сладкие напитки, конфеты, выпечка)
- Жира (масло, жирное мясо,processed продукты)
Помните, что каждый человек индивидуален, и диета должна быть разработана с учетом индивидуальных потребностей и предпочтений._consult с врачом или диетологом, чтобы разработать персонализированную диету для восстановления легких после пневмонии.
Виды диет, помогающие восстановить легкие после пневмонии
Пневмония - это серьезное заболевание, требующее длительного и комплексного лечения. Восстановление легких после пневмонии - это важный этап в лечении, который может помочь улучшить качество жизни пациента. Важно выбрать правильную диету, которая поможет ускорить процесс выздоровления и предотвратить рецидивы.Основные принципы диеты для восстановления легких после пневмонии:
- Балансированное питание: диета должна быть богатой на белки, жиры, углеводы, витамины и минералы.
- Пониженное содержание жиров: избыточное потребление жиров может ухудшить состояние легких, поэтому рекомендуется ограничить потребление сдобы, сахара и других продуктов с высоким содержанием жиров.
- Большое количество жидкости: потребление достаточной жидкости важно для поддержания функции легких и предотвращения обезвоживания.
- Ограничение кофеина и алкоголя: эти вещества могут ухудшить состояние легких и поэтому рекомендуется ограничить их потребление.
- Увеличение потребления фруктов и овощей: эти продукты богаты витаминами, минералами и антиоксидантами, которые важны для здоровья легких.
Примерный рацион для восстановления легких после пневмонии:
| Питание | Количество |
|---|---|
| Белки | 1,5-2 г на кг веса |
| Жиры | 0,5-1 г на кг веса |
| Углеводы | 2-3 г на кг веса |
| Жидкость | 1,5-2 литра на день |
Важно помнить, что каждый пациент индивидуален, и диета должна быть персонально подобрана в зависимости от состояния здоровья и потребностей пациента. Consultation with a healthcare professional is recommended to determine the best diet for individual needs.
Какие виды лекарств могут помочь восстановить легкие после пневмонии
В этом году мы все выучили термин «ковидная пневмония», диагностироваться которую, как правило, можно только с помощью компьютерной томографии.
«Любая пневмония, в том числе и ковидная, – это тяжелое заболевание, которое наносит удар по всему организму. После того как человек прошел лечение и выписался из больницы, его еще нельзя назвать полностью здоровым. Восстановление организма после пневмонии происходит медленно, этот процесс занимает несколько месяцев», – говорит врач-пульмонолог, начальник отдела организационно-методического обеспечения профилактической работы Челябинского областного центра медицинской профилактики Татьяна Цветкова.
В зависимости от возбудителя различают два вида пневмонии. Бактериальная пневмония имеет локальный, очаговый характер, когда поражена, какая-то конкретная доля легкого. Вирусная характеризуется более обширным (диффузным) характером поражения легочной ткани. Как правило, она почти всегда двухсторонняя.
«Нелегочными» осложнениями вирусных пневмоний и особенно короновирусной пневмонии чаще всего являются ухудшение течения хронических заболеваний сердца, головного мозга, почек, эндокринной системы.
Кроме того, известен синдром «послевирусной астении», когда человека беспокоит общая слабость, быстрая утомляемость, раздражительность, частая смена настроения, расстройство сна, депрессия.
После перенесенной пневмонии, особенно при обширном поражении легочной ткани, очень важно «раздышать» легкие, вернуть легочный объем, который был до заболевания. Необходимо улучшить кровообращение и максимально активизировать дыхательную мускулатуру, которая позволяет увеличить легочный объем.